Introducción
El tromboembolismo de pulmón (TEP) es una urgencia cardiovascular de una incidencia anual de 70 casos por cada 100.000 habitantes. La frecuencia anual de aparición de la enfermedad se acrecienta en personas añosas y a su vez se incrementa frente a la presencia de múltiples comorbilidades.
El TEP representa la tercera causa de muerte cardiovascular después del infarto de miocardio (IAM) y el accidente cerebrovascular (ACV) y es considerada la primera causa de muerte intrahospitalaria no clara y es la primera causa medica de mortalidad en el embarazo y puerperio.
El diagnóstico precoz es clave para establecer una terapéutica oportuna que intente desviar el pronóstico desfavorable de la enfermedad.
La mortalidad del TEP de alto riesgo es mayor del 15% y cifras superiores al 60% cuando evolucionan al shock. El TEP de riesgo intermedio presenta una mortalidad del 3 al 15% y el TEP de bajo riesgo presenta una mortalidad menor del 3%.
En todos los TEP se debe indicar heparina de bajo peso o heparina sódica que es el tratamiento de mayor evidencia.
La aparición del ecocardiograma -Doppler y la TAC helicoidal en la guardia de emergencia y en el cuidado critico son sin dudas herramientas de gran valor para el diagnóstico precoz y también para la estratificación de riesgo y de esta manera útiles para elegir los pacientes que pueden favorecerse con alguna estrategia de re perfusión.
La indicación de reperfusión del TEP ¿a quienes?
En el tromboembolismo de pulmón agudo (TEP) la indicación de reperfusión en sus tres opciones: trombo líticos sistémicos, trombo-aspiración por catéter o cirugía de trombectomía están bien definida para tres situaciones: 1- hipotensión arterial sistólica < 90 mmHg sostenida, 2-shock por TEP y 3-post RCP todos en el contexto de TEP.
Sin embargo, en el escenario de los TEP de moderado riesgo no está claro si debe indicarse el re perfusión, además de la heparina.
El tratamiento con heparina sódica o de bajo peso universalmente aceptado, no es un tratamiento de re perfusión, ya que es una medicación para impedir que nuevas embolias lleguen a pulmón.
Los TEP de moderado riesgo son los más difíciles de resolver y es este grupo el más frecuentes que ingresa en el cuidado critico cardiológico.
En este grupo hay una dificultad no resuelta que podría explicar la falta de acuerdo, que en el mismo grupo se han juntado pacientes del 3% y del 15% de mortalidad respectivamente, en el primero la reperfusión no debe indicarse por el riesgo de sangrado y en los TEP más grave, debe al menos discutirse con el TEP-TEAM, alguna estrategia de reperfusión hasta que la evidencia sea más robusta, ya que este último grupo tiene una mortalidad global mayor al IAM y podría no ser correcto que solo se indique heparina como único tratamiento.
Otra opción sería que en este grupo de moderado riesgo se puedan separar el subgrupo de TEP de mayor riesgo ya podría ser de ayuda para establecer un tratamiento más claro ya algunos pueden evolucionar al shock, escenario de alta mortalidad.
La identificación del grupo de más riesgo dentro del moderado riesgo
La discusión se orienta actualmente en la búsqueda de los pacientes de riesgo moderado que tengan una mortalidad cercana al 15% para luego discutir si corresponde indicar una estrategia de re perfusión del TEP.
Son un grupo de mayor riesgo dentro del grupo de moderado riesgo, los pacientes que al momento del TEP tengan dilatación del Ventrículo derecho por ECOCARDIOGRAMA o TAC de tórax de alta resolución, más variables de riesgos taquicardia > 100, troponina elevada (en cualquier forma), hipoxemia PAFI < 300 o saturación de oxigeno menor de 90%, ácido láctico elevado > 2 mosm/l y escala de PESI III-IV o modificada > 1, disnea CF IV, BNP o Pro BNP elevados.
La dilatación del ventrículo derecho de los TEP ingresan en un cuidado critico es del 39.5% de los pacientes y estos a su vez tienen más riesgo de evento hospitalario, (muerte, uso de inotrópicos, asistencia respiratoria mecánica o asistencia mecánica del corazón) 24.5% vs 5/87 (5.7%), RR 1.2; IC95%:1.0-1.4, p=0.001 sobre 144 pacientes, trabajo en presentación oral en el Congreso Argentino de la SAC, Buenos Aires 2016, J, Bilbao, J, Bonorino.
Y en un segundo trabajo con 158 pacientes con TEP, la presencia de dilatación del VD, se vio en el 36% de los pacientes y la mortalidad fue del 10.5% vs 1.9% sin dilatación del VD RR 8.5, IC 95% 1.1 -16, p < 0.02 y cuando se analizaron las variables independiente que potencian el riesgo quedaron la escala del PESI > 1 p < 0.001, T negativa de V1 -V6 p < 0.005, dolor precordial p < 0.005, Troponina elevada p < 0.001. presentación oral en el Congreso Argentino de Cardiología de la SAC interdistrital en Mar del Plata 2016. J, Bonorino, J, Bilbao.
La trombosis central bilateral de ambas arterias pulmonares como variable aisladas no es un indicador de alto riesgo, a excepción que la misma coincida con dilatación del ventrículo derecho.
Los pacientes de mayor riesgo dentro de los de moderado riesgo son los que tienen dilatación del VD con 2 o más variables de riesgo que pueden ser: clínica, gasométricas o marcadores de falla o injuria del VD. Sin embargo, este concepto no alcanza para decidir a favor del re perfusión con trombolíticos en este grupo de pacientes porque está faltando en la evidencia un score de riesgo de sangrado específico para TEP en los que se pueda indicar trombolíticos.
¿Como resolvemos hoy los pacientes con TEP de moderado riesgo?
Hay dos posturas bien marcadas, una conservadora que es comenzar con heparina sódica y evaluar cada hora la evolución del paciente y de empeorar el cuadro clínico –hemodinámico, se indicarían trombolíticos en ausencia de alto riesgo de sangrado y hay una postura más agresiva y decide trombo líticos si tienen un TEP de riesgo de moderado a alto riesgo (mortalidad de 10 a 15%) en ausencia de alto riesgo de sangrado o contraindicación para los mismos.
El grupo conservador, se apoya en no indicar tromboliticos por el riesgo de sangrado mayor que es del 13% y de ACV hemorrágico de 1.8%, apostando a que la heparina sódica como inicial tratamiento es una buena opción y el grupo más agresivo manifiestan que los pacientes de moderado –altos riesgos deben ser reperfundido en ausencia de alto riesgo de sangrado mayor, apoyados en la alta chance de evolucionar al shock hemodinámico y de alta mortalidad de este grupo de pacientes, dejando en un segundo plano la posibilidad de ACV hemorrágico < al 2%, teniendo en cuenta que el ACV hemorrágico en el infarto de miocardio con supra ST, tratado con trombo líticos el riesgo de ACV es cercano al 1% sin heparina concomitante en distintos trabajos, pero no olvidando que en el estudio del Gusto 1, que comparó trombolíticos + heparina sódica (STK vs Rtpa en el IAM en donde el ACV hemorrágico fue del 1 al 4% según los distintos pacientes).
La necesidad de un TEP-TEAM
Todos concluyen en el mundo que hasta que haya una evidencia robusta, que debe existir en cada servicio de cardiología un TEP –TEAM para la toma de decisiones en los TEP, integrado por clínicos cardiólogos, ecocardiografistas, hemodinamistas, cirujanos cardiovasculares y hematólogos para discutir la mejor estrategia de tratamiento.
¿Cómo se resuelve el riesgo de sangrado?
Para evaluar el riesgo de sangrado se puede tomar el score de Has -bled utilizado en la anticoagulación por fibrilación auricular por la familiaridad entre los cardiólogos y ante la falta de una escala específica para discutir tromboliticos en el TEP y de esta manera considerar los trombolíticos para Has –bled de I-II y III y no indicarlos en los Has -bled IV y V en la discusión de los TEP de moderado a alto riesgo, en estos últimos considerar también la reperfusion mecánica hemodinámica por catéteres o quirúrgica más aun sin se sospecha que el TEP tiene más de 14 días, un punto muy importante para no indicar tromboliticos cuando están fuera de ventana.
¿Como indicar los trombolíticos?
El trombolítico de elección es la Rtpa 100 mg (2 ampollas) en 2 horas endovenoso o la mitad de dosis 0.6 mg /kg en 15 min, para los pacientes de riesgo de sangrado, sin heparina concomitante. La heparina de elección es la sódica para el mejor manejo, en caso de accidente hemorrágico, debido a su menor vida media y al tener la opción de reversión directa con protamina. Antes de decidir los líticos y al final de la administración de los mismos, se debe solicitar un coagulograma completo que incluya fibrinógeno, plaquetas y hemograma.
Luego de pasar los tromboliticos, la heparina se re abre el goteo cuando el kptt es < 80 segundos. En estos pacientes no debe indicarse cercano a los tromboliticos heparina de bajo peso ni antes ni después por la posibilidad de accidente hemorrágico.
La segunda opción es la estreptoquinasa 1500.000 UI endovenosa, en 2 horas sin heparina concomitante.
Nosotros en el austral decidimos administrar líticos cerrando la heparina sódica y sin heparina de bajo peso, por la evidencia aportada por el estudio PEITHO, el trabajo más significativo TEP de moderado riesgo que incluyo 1.000 pacientes, en la que se indicó TNK más HBPM, en TEP baja mortalidad 1.2% pero el riesgo de ACV hemorrágico fue del 6.3% vs 1.8% sobre todo en la población de más de 75 años, entendemos que este trabajo no ayuda a la toma de decisión porque los TEP llamados de “moderado riesgo” tuvieron baja mortalidad y además no se tuvo en cuenta el riesgo de sangrado.
¿La reperfusión mecánica que lugar ocupa?
La reperfusión mecánica con Cirugía y por Hemodinamia se reserva para pacientes con TEP de alto riesgo que estén contraindicados los trombos líticos o que hayan sido refractarios a los mismos. La re perfusión mecánica por catéter en sus varias opciones de trombo fragmentación y trombo aspiración, además de líticos locales en bajas dosis se debe hacer hasta la salida del shock para evitar el accidente de la perforación de las ramas de la arteria pulmonar y la cirugía de trombectomia con más de evidencia pero de alto riesgo, se reserva para los TEP > de 14 días, trombos en silla de montar, trombos en curso con foramen oval permeable o si hay una necesidad de asistencia ventricular (ECMO) veno-arterial por shock refractario.
Conclusiones finales
El TEP es una patología de alta mortalidad y gracias a la alta sospecha clínica y a las imágenes nos permite hacer un diagnóstico precoz y de esta manera se establece una estrategia de tratamiento.
El ecocardiograma y la TAC de tórax helicoidal, juntos a los mascadores clínicos y bioquímicos permite diferenciar si él es TEP es de bajo, moderado o alto riesgo.
Para el bajo y el alto riesgo las estrategias de tratamiento están bastante definidas, sin embargo, el moderado riesgo es un grupo heterogéneo de una mortalidad del 3 al 15% en donde es complejo decir a toda heparina sola o a todo tratamiento con líticos.
En todo el mundo se requiere un TEP-TEAM para poder discutir la mejor estrategia hasta que la evidencia sea robusta. Los pacientes con TEP con ventrículo derecho dilatado más 2 variables de riesgo son los pacientes de “moderado a alto riesgo” que pueden o no evolucionar al shock (10 a 15% de mortalidad), por lo que debe considerarse una estrategia de re perfusión que no se limita a solo los tromboliticos y para los TEP de alto riesgo debe indicarse una estrategia de re perfusión por el alto riesgo de mortalidad > 15%.
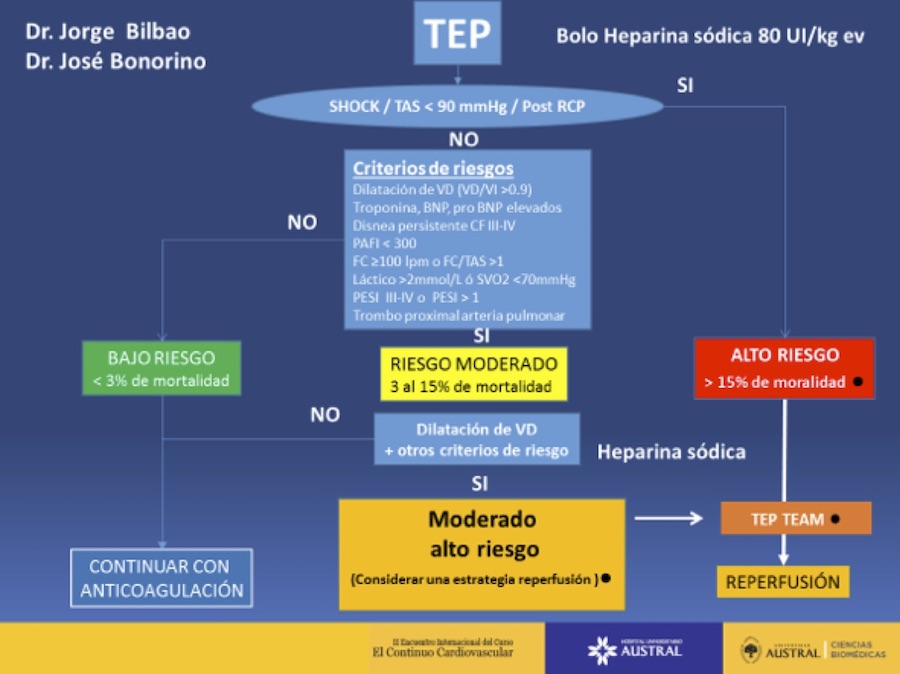
Algoritmo-I: TEP diagnosticado, estratificación del riesgo
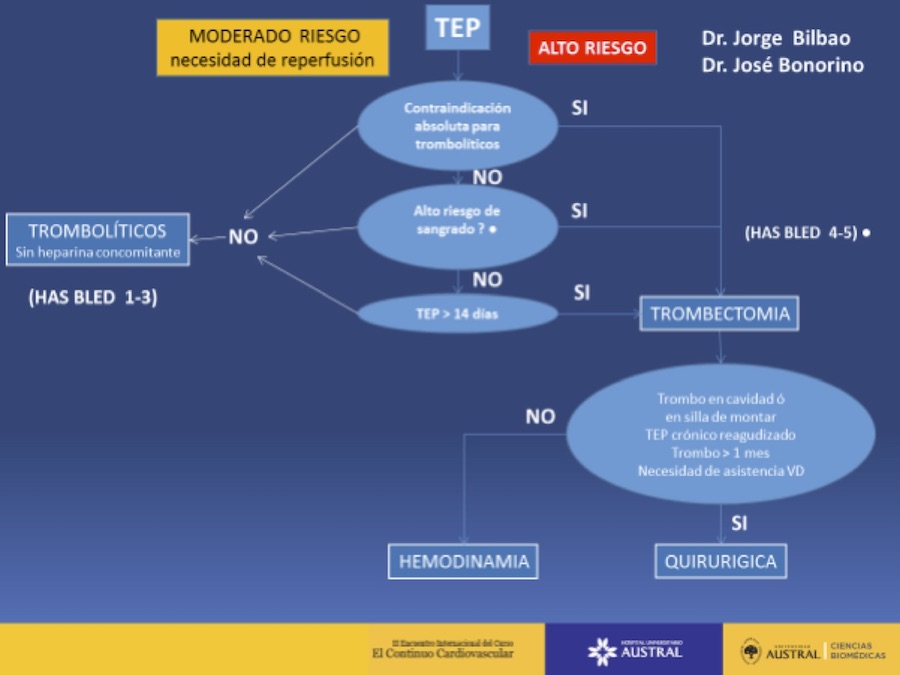
Algoritmo II: TEP – Tratamiento
Autores

Dr. Jorge Bilbao
Médico especialista en medicina interna y cardiología, Universidad de Buenos Aires.
Médico de planta del servicio de Cardiología del Hospital de Clínicas “José de San Martín”, con desempeño en el sector de Ecocardiografía y Doppler Vascular.
Jefe de Consultorio externo de Cardiología del Hospital de Clínicas “José de San Martín”.
Docente de pre y postgrado de la Universidad de Buenos Aires, con ejercicio en el Hospital de Clínicas “José de San Martín”.
Actividad societaria:
1° Vocal de la Comisión Directiva.

Dr. José Bonorino
Médico especialista en medicina interna y cardiología, Universidad de Buenos Aires.
Médico de planta del servicio de Cardiología del Hospital de Clínicas “José de San Martín”, con desempeño en el sector de Ecocardiografía y Doppler Vascular.
Jefe de Consultorio externo de Cardiología del Hospital de Clínicas “José de San Martín”.
Docente de pre y postgrado de la Universidad de Buenos Aires, con ejercicio en el Hospital de Clínicas “José de San Martín”.
1° Vocal de la Comisión Directiva.
Director del Curso de Emergencias de la SAC (2016/2017).
Bibliografía
1. Kucher N, Rossi E, De Rosa M, Goldhaber SZ. Massive pulmonary embolism. Circulation 2006;113:577-82.
2. Lobo JL, Zorrilla V, Aizpuru F, Uresandi F, Garcia-Bragado F, Conget F, Monreal M. Clinical syndromes and clinical outcome in patients with pulmonary embolism: findings from the RIETE registry. Chest 2006;130:1817-22.
3. Schreiber D, Lin B, Liu G, Briese B, Hiestand B, Slatter D, Kline J, Pollack C. Variation in therapy and outcomes in massive pulmonary embolism from the Emergency Medicine Pulmonary Embolism in the Real World Registry (EMPEROR). Acad Emerg Med 2009;16(S77).
4. Marti C, John G, Konstantinides S, Combescure C, Sanchez O, Lankeit M, et al. Systematic thrombolytic therapy for acute pulmonary em¬bolism: a systematic review and meta-analysis. Eur Heart J (2014). doi: 10.1093/eurheartj/ehu218 First published online: June 10, 2014.
5. Chatterjee S, Chakraborty A, Weinberg I, Ka¬dakia M, Wilensky RL, Sardar P, et al. Thrombolysis for pulmonary embolism and risk of all-cause mortality, major bleeding, and intra¬cranial hemorrhage. A meta-analysis. JAMA 2014;311:2414-21.
6. Zhang Z, Zhai ZG, Liang LR, Liu FF, Yang YH, Wang C. Lower dosage of recombinant tissue-type plasminogen activator (rt-PA) in the treatment of acute pulmonary embolism: a systematic review and meta-analysis. Thromb Res 2014;133:357-63.
7. Liu Y, Lu Y, Song J, Li D, Liu H, Yang J, et al. Re¬combinant tissue plasminogen activator for hemo¬dynamically stable patients experiencing an acute pulmonary embolism: a meta-analysis. Thromb Res 2014;134:50-6.
8. Meyer G, Vicaut E, Danays T, et al; PEITHO Investigators. Fibrinolysis for patients with intermediate-risk pulmonary embolism. N Engl J Med 2014;370:1402-11.
9. Armstrong PW, Gershlick AH, Goldstein P, et al. Fibrinolysis or primary PCI in ST-segment elevation myocardial infarction. N Engl J Med 2013;368:1379-87.
10. Sharifi M, Bay C, Skrocki L, Rahimi F, Mehdipour M. Moderate pulmonary embolism treated with throm¬bolysis (from the “MOPETT” Trial). Am J Cardiol 2013;111:273-7.
11. Sharifi M, Freeman W, Bay C, Sharifi M. Schwartz F, Skrocki L. Paradigm shift in the treatment of pulmonary embolism: safe dose thrombolytics plus rivaroxaban. J Am Coll Cardiol 2014;63:A1475.
12. Kline J. The TOPCOAT trial. Presented at the 2013 American College of Cardiology meeting; March 9-11, 2013; San Francisco, CA.
13. Kucher N, Boekstegers P, Müller OJ, Kupatt C, Beyer-Westendorf J, Heitzer T, et al. Random¬ized, controlled trial of ultrasound-assisted catheter-directed thrombolysis for acute inter¬mediate-risk pulmonary embolism. Circulation 2014;129:479-86.
14. Goldhaber SZ. SEATTLE II: A New Way of Treating Pulmonary Embolism. American College of Cardiology Scientific Symposium in Washington, DC. April 17, 2014.
15. Pulido T, Aranda A, Zevallos MA. Pulmonary embo¬lism as a cause of death in patients with heart disease: an autopsy study. Chest 2006;129:1282-7.
16. Stein PD, Fadi Matta F. The treatment of unstable pulmonary embolism in the elderly and those with comorbid conditions. Am J Med 2013;126:304-10.
17. Wang C, Zhai Z, Tang Y, et al. Efficacy and safety of low dose recombinant tissue-type plasminogen activator for the treatment of acute pulmonary thromboem¬bolism A randomized, multicenter, controlled trial. Chest 2010;137(2):254-62.
18. http://clinicaltrials.gov/show/NCT01097928
19. Mikkola KM, Patel SR, Parker JA, Grodstein F, Gold¬haber SZ. Increasing age is a major risk factor for hemorrhagic complications after pulmonary embolism thrombolysis. Am Heart J 1997;134:69-72.
20. Ruiz-Giménez N, Suárez C, González R, Nieto JA, Todolí JA, Samperiz AL, et al, RIETE Investigators. Predictive variables for major bleeding events in patients presenting with documented acute venous thromboembolism. Findings from the RIETE Regis¬try. Thromb Haemost 2008;100:26-31.
21. Kearon C, Akl EA, Comerota AJ, Prandoni P, Bou¬nameaux H, Goldhaber SZ, et al. Antithrombotic therapy for VTE disease: Antithrombotic therapy and prevention of thrombosis 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest 2012;141:419S-94S.
22. Curtis GM, Lam SW, Reddy AJ, Bauer SR. Risk factors associated with bleeding after alteplase administra¬tion for pulmonary embolism: A case-control study. Pharmacotherapy 2014;34:818-25.
23. Guidance for the use of thrombolytic therapy for the treatment of venous thromboembolism Suresh Vedantham , Gregory Piazza , Akhilesh K. Sista , J Thromb Thrombolysis (2016) 41:68–80



