Recomendaciones del Consejo de Cardiología Nuclear de la SAC, para la atención de pacientes y protección del personal asistencial, en servicios de Cardiología nuclear en contexto de la pandemia COVID-19
El objetivo de este documento es orientar a los laboratorios de cardiología nuclear, sobre las mejores prácticas a desarrollar durante la pandemia COVID-19, para mitigar el riesgo de transmisión y contagio.
Durante el período de cuarentena, se recomienda priorizar aquellos estudios de medicina nuclear que aporten un beneficio clínico de corto plazo para el paciente o un cambio en la conducta terapéutica considerado por el médico tratante.
El personal del servicio de cardiología nuclear (administrativos, técnicos, médicos, físicos, maestranza y mantenimiento) debe recibir capacitación acerca de las medidas de distanciamiento, higiene de superficies, limpieza de materiales en contacto con paciente, y del equipo de protección que deben utilizar según cada paciente y el momento transitado de la pandemia. Se les debe informar por escrito, las actualizaciones de las normas o disposiciones del Ministerio de Salud durante el transcurso de la pandemia, para evitar contagio por omisiones.
Todo el personal que permanezca en el laboratorio de cardiología nuclear debe cambiarse de vestimenta al ingresar y al retirarse del servicio. Se recomienda el uso de ambos/guardapolvos dentro de la institución, no debiendo utilizarse fuera de la misma.
En los estudios a realizarse se contemplarán diferentes etapas:
(Fig. 1)
- PRE-ASISTENCIAL
- RECEPCIÓN
- ASISTENCIAL
- POST-ASISTENCIAL
1. ETAPA PRE-ASISTENCIAL
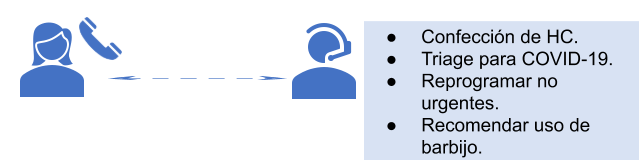
Asignación y confirmación de turnos: debe efectuarse telefónicamente, junto con la primera instancia de triage si presenta o presentó en los últimos 14 días:
Fiebre y uno o más síntomas respiratorios:
- Odinofagia, tos seca y/o disnea
- si estuvo en contacto con casos confirmados de COVID-19
- si tiene antecedente de viaje a zonas de riesgo
- si reside en zonas de transmisión local en ARGENTINA
Se sugiere reprogramar cualquier estudio programado, cuyo paciente haya estado en contacto con un caso sospechoso o confirmado de COVID-19 o presentase síntomas respiratorios.
En caso de no presentar síntomas COVID-19, para disminuir el tiempo de contacto, realizar historia clínica de manera telefónica con los datos relevantes para el estudio:
- Edad, sexo.
- Sintomatología cardiovascular actual.
- Factores de riesgo (HTA, TBQ, DLP, DBT, entre otros).
- EPOC.
- ASMA.
- Antecedentes de angioplastia, infarto o angina.
- Antecedentes de revascularización miocárdica.
- Estudios previos.
- Medicación habitual.
- Contraindicaciones para la administración de dipiridamol.
2. ETAPA DE RECEPCIÓN
Al momento de ingresar a la institución, el paciente debe lavarse las manos con agua y jabón o desinfección con alcohol en gel.
La persona encargada de la recepción del paciente deberá contar con los elementos necesarios de protección personal establecidas por las normas de cada institución (se sugiere mampara de vidrio y barbijo, los guantes quedarán reservados para casos especiales) y deberá realizar nuevamente el triage con los datos mencionados en el punto anterior.
En caso de presentar síntomas COVID-19, reprogramar el turno hasta ausencia de los mismos o denuncia epidemiológica (según los antecedentes de contacto y residencia).
En caso contrario, el paciente deberá firmar una declaración jurada con sus repuestas, que se adjuntará al consentimiento informado de la práctica a realizar.
El Consejo de CN recomienda la utilización de barbijo quirúrgico en todos los pacientes y familiares durante su estadía en las instalaciones.
Después de la atención cada paciente, se recomienda la higiene de manos, de todas las superficies donde se apoya la documentación, así como también de los elementos de trabajo (lapiceras, computadoras, impresoras, objetos personales, entre otros).
3. ETAPA ASISTENCIAL
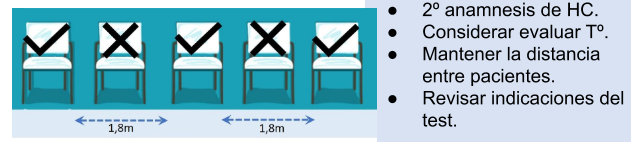
El paciente debe aguardar en la sala de espera, la cual debe tener las sillas distribuidas de manera que exista una distancia mínima de 1.8m entre los pacientes. Limitar máximo la compañía de familiares.
Se recomienda adecuar la sala con carteles de señalización que recuerden a los pacientes la higiene frecuente de manos e informen sobre los síntomas y riesgos de la pandemia COVID-19.
Antes de realizar el estudio, el personal (técnico/médico) que da ingreso al paciente, debe realizar nuevamente el triage y registrar la temperatura corporal en caso de sospecha. Se debe mantener una distancia personal/paciente de 1,5 metros. Entre la atención de cada paciente, se debe realizar lavado de manos.
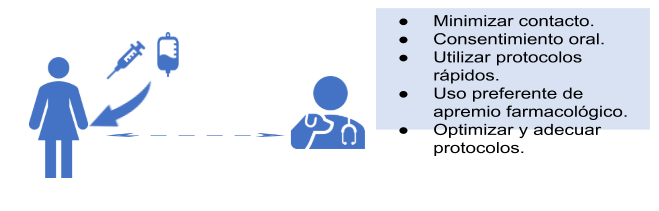
A fines de disminuir la contaminación del instrumental y/o del ambiente y minimizar el tiempo de contacto, se recomienda:
- No realizar pruebas de esfuerzo en banda deslizante o cicloergómetro,
- Realizar apremio farmacológico con dipiridamol o dobutamina.
- Uso de tensiómetro digital, automático, para mantener la distancia prudencial entre el personal y paciente.
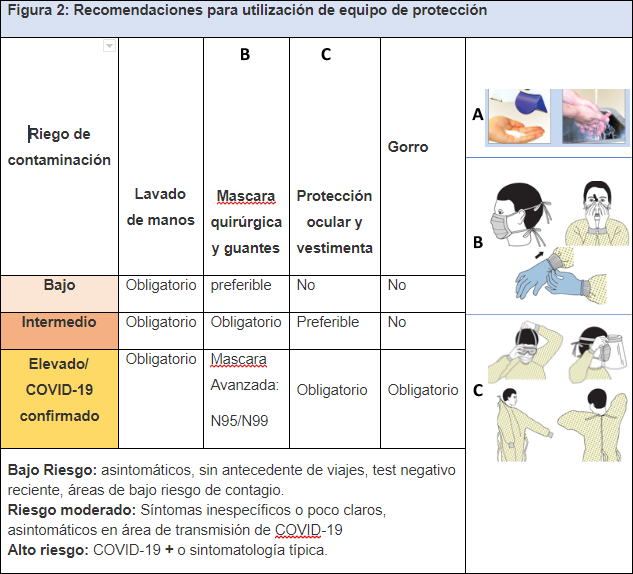
- Nivel de protección 2 para el personal que administre el radiofármaco: guantes de látex, barbijo quirúrgico, protección ocular: gafas o máscara facial y camisolín descartable. Fig: 2
- Higienizar la superficie de las camillas (tanto del área de administración del radiofármaco como de adquisición de las imágenes), los detectores y resto del equipamiento, entre cada paciente.
- Minimizar el tiempo de estadía del paciente en la institución.
- Realizar protocolo de sólo stress o protocolo de un día, si se cuenta con condiciones adecuadas
- Ante la imposibilidad de apremio farmacológico, se sugiere adquisición inmediata luego del ejercicio físico (≤5min) sin ingestión de alimentos grasos.
4. ETAPA POST-ASISTENCIAL
Se recomienda:
- Disminuir el número de personal en el área de informes, respetando la distancia prudencial entre los profesionales presentes.
- Mantener una higiene regular del área de trabajo: superficies de apoyo, teclados, mouses, impresoras, objetos personales. }
- Evitar el consumo de alimentos y bebidas.
- Formar grupos de trabajo pequeños y estables, para que en caso de que un profesional (técnico/médico) presente síntomas compatibles con COVID-19, se puedan identificar los contactos estrechos del mismo, durante los 14 días previos.
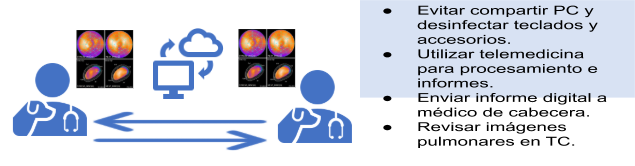
- Se sugiere el uso de telemedicina en cada instancia que lo permita (procesamiento, Informes, entre otras).
- Se recomienda el envío de los informes por medios digitales, para evitar que el paciente y/o familiar deba retornar a la institución.
El tratamiento de materiales de desecho debe seguir las normativas habituales de descarte según normas de la ARN.
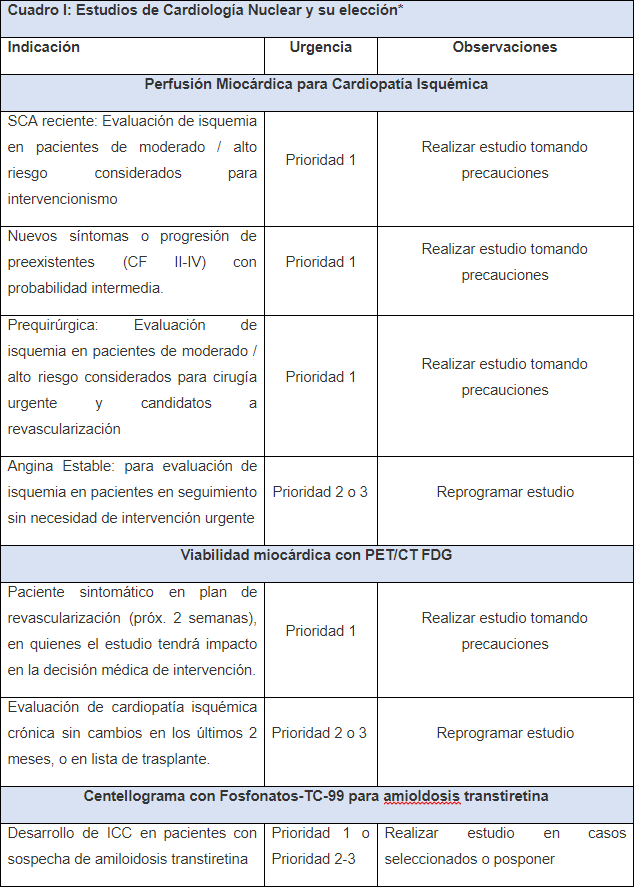
Consideraciones adicionales (Cuadro I)
- La perfusión pulmonar con Tc 99m MAA puede realizarse.
La ventilación sólo debe realizarse de acuerdo a criterio institucional, si se cuenta con equipo Technegas, con los debidos cuidados.En el caso de que la institución cuente con equipos híbridos (SPECT/CT), se recomienda realizar sólo la prueba de perfusión junto con la tomografía de tórax.
Se recomienda que todo estudio se realice solamente en situaciones de mayor urgencia o cuando el resultado implique un cambio en la conducta terapéutica a corto plazo, ejemplo: - Ante la sospecha de amiloidosis cardíaca por transtiretina, el centellograma cardíaco con fosfonatos, se recomienda realizarlo en pacientes con síntomas o signos de disfunción o agravamiento de la función ventricular.
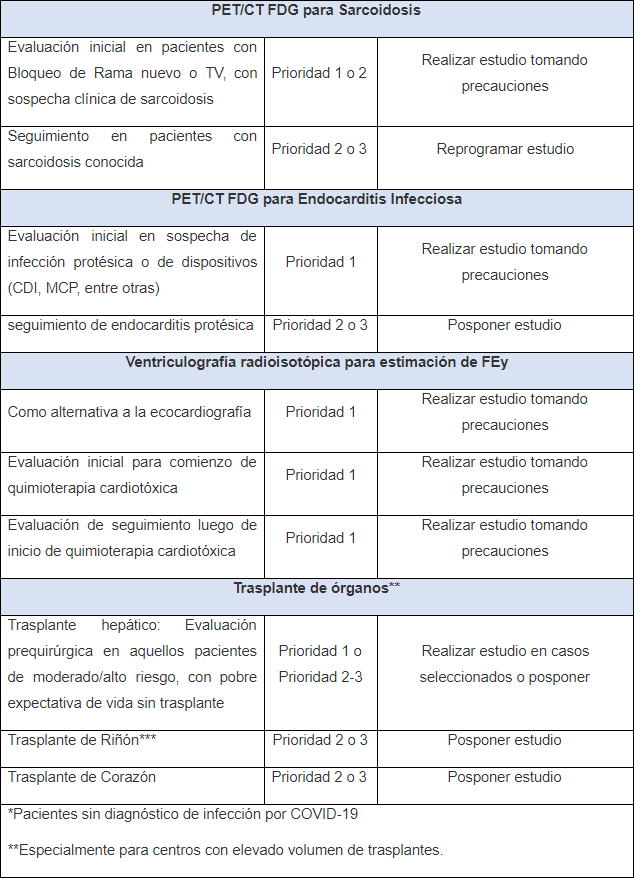
- Ante la sospecha de endocarditisinfecciosa asociada a dispositivos o válvulas protésicas, el PET/TC con FDG sólo en la etapa inicial de diagnóstico o si el resultado del mismo modificará la conducta terapéutica (extracción de dispositivo, recambio valvular).
- Ante la sospecha de sarcoidosis cardíaca, el PET/TC con FDG sólo con manifestación clínica BAV o TV.
- El estudio de viabilidad miocárdica mediante PET/TC con FDG, deberá realizarse sólo si implica cambio en la conducta terapéutica a corto plazo (2 semanas).
- El ventriculograma radioisotópico para inicio o monitorización del tratamiento quimioterápico con drogas que generen cardiotoxicidad.
Ante casos sospechosos/confirmados de COVID-19 que requieran cualquier estudio de medicina nuclear, se deben extremar las medidas de protección personal en todos aquellos que tengan contacto con el paciente. Se debe agregar doble guante, barbijo N95, camisolín hemo/hidrorepelente descartable, protección ocular (gafas o máscaras faciales). El personal debe tener conocimiento teórico-práctico acerca de las normas actuales para la adecuada colocación y retiro de todo el equipamiento de protección personal. (es cuestionable, el MSal solo lo destina a procedimientos con riesgo de aerosolización).
RESUMEN DE RECOMENDACIONES DE BUENAS PRÁCTICAS EN CARDIOLOGÍA NUCLEAR
- Reprogramar los estudios que no cambiarán la conducta médica en el corto plazo de 2 a 4 semanas.
- Realizar triage telefónico cuando el paciente tome el turno y/o al confirmarlo.
- Adelantar datos de la Historia clínica en la consulta telefónica
- Sistematizar el trabajo para cumplir con las normas de higiene y desinfección, proveer al personal los medios y entrenamiento adecuado para su protección.
- Mantener distancia segura entre pacientes y trabajadores.
- Disminuir el número de personal de salud, realizar rotaciones del equipo de trabajo.
- Cuando el paciente concurre al servicio se recomienda complete declaración jurada confirmando la ausencia de síntomas y epidemiología sospechosos.
- Denunciar los casos sospechosos de COVID19.
- Usar el equipo de protección personal (EPP) para casos sospechosos o en el personal que inyecta pacientes ante la posibilidad de casos asintomáticos, acorde a las políticas de cada institución.
- Disminuir el uso de pruebas de esfuerzo, si es posible elegir apremio farmacológico.
- No realizar ventilación en el pedido de V/Q pulmonar. Evaluar el componente TC en equipos fusión SPECT/TC.
- Estimular la interpretación y reporte a distancia.
- Realizar consultas virtuales con los médicos derivantes.
- Promover ateneos y reuniones del grupo de trabajo online.
Nota: El presente documento de recomendaciones ha sido elaborado y revisado por las autoridades y por el comité asesor del Consejo de Cardiología Nuclear de la Sociedad Argentina de Cardiología. El mismo se ajusta a las recomendaciones de la OMS y de las diferentes sociedades a fines a medicina nuclear (ASNC, EACVI, AABYMN, IAEA, CDC). Fue confeccionado conforme a las medidas que rigen el momento actual de la pandemia, se realizarán actualizaciones permanentes, conforme la revisión de las recomendaciones nacionales e internacionales.
Referencias:
- Huang, Hian Liang, Allie Rayjanah, Gnanasegaran Gopinath, Bomanji Jamshed. COVID-19. Nuclear Medicine Departments be prepared! Nucl. Med. Comm. 2020, 41, 297-299.
- COVID-19 Prepardnes for Nuclear Medicine Cardiology labs (Webinar-ASNC 24-03-2020).
- European Heart Journal – Cardiovascular Imaging (2020) 0, 1–7.
- Recomendaciones para servicios de medicina Nuclear ante la pandemia COVID19. (AABYMN 26-03-2020).
- Centro Nacional de Vacunación y Enfermedades Respiratorias (NCIRD), División de Enfermedades Virales. CDC: https://espanol.cdc.gov/enes/coronavirus/2019-ncov/prevent-getting-sick/prevention.html.
Apéndice
Figura 1
A. PREASISTENCIAL
B. RECEPCIÓN
C. ASISTENCIAL
D. POST-ASISTENCIAL